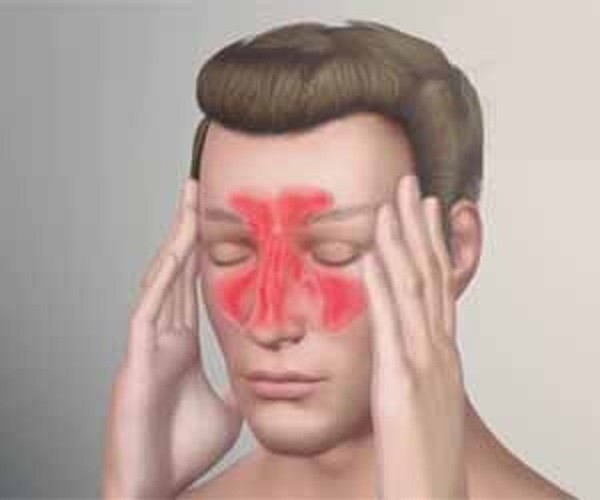
رینوسینوزیت مزمن (CRS) اختلال التهابی مزمنی است که بینی و سینوس های پارانازال (اطراف بینی) را تحت تاثیر قرار می دهد.
رینوسینوزیت مزمن یکی از شایعترین بیماری های تنفسی مزمن است که تاثیری قابل توجه بر کیفیت زندگی و هزینه های مراقبت بهداشتی می گذارد.
سینوس های پارانازال در واقع حفره هایی در استخوان های صورت و جمجمه هستند که از طریق روزنه هایی کوچک به نام اوستیا در همان سمت به بینی راه دارند. این ارتباط برای کارکرد طبیعی تهویه سینوسی و خروج ترشحات بینی حیاتی است. اگر این راه در اثر فرآیند التهابی در حفره های بینی یا سینوسی یا در هر دو سوی حفره های اوستیا مسدود گردد در آنصورت علائم رینوسینوزیت نمایان می شود.
بر مبنای گزارش جامع اروپا درباره رینوسینوزیت و پولیپ بینی از مظر مدت تداوم علائم به دو دسته حاد و مزمن دسته بندی می شود.
رینوسینوزیت حاد معمولاً بصورت یک بیماری ویروسی که به مدت 7 الی 10 روز طول می کشد آغاز می شود و ممکن است در اثر عفونت باکتریایی ثانویه به رینوسینوزیت باکتریایی تبدیل گردد. در رینوسینوزیت حاد علائم حداکثر به مدت 4 تا 6 هفته تداوم دارند.
رینوسینوزیت مزمن به حالتی اطلاق می شود که 2 یا چند نشانه بیماری از جمله گرفتگی بینی یا خروج ترشحات بینی همراه با درد صورت و/یا کاهش حس بویایی به مدت بیش از8 تا 12 هفته می باشد.
تشخیص طبی رینوسینوزیت مزمن با توجه به نشانه های آندوسکوپیک بینی یا بررسی تغیرات مخاط بینی در سی تی اسکن صورت می گیرد.
افزون بر گرفتگی بینی، ترشحات رنگی (قهوه ای مایل به زرد) که با فین کردن از بینی خارج می گردند یا ازپشت بینی به حلق ریخته می شوند، درد یا فشار صورت، سردرد، کاهش حس بویایی یا فقدان آن نیز دیده شوند.
علائم دیگری که البته کمتر متداول هستند مانند سرفه، بوی نامطبوع دهان، خستگی مفرط، احساس فشار در گوش ها و تب نیز ممکن است عارض شوند.
بیماران مبتلا به رینوسینوزیت مزمن شاهد کاهش قابل توجهی در کیفیت زندگی خود هستند که البته پس از درمان کافی بهبود می یابد.
دلیل ابتلا به رینوسینوزیت مزمن معلوم نیست. این بیماری ممکن است در پی رینوسینوزیت باکتریایی حاد قبلی که بخوبی مورد درمان نگرفته است بوجود آید؛ البته بنظر می رسد این امر علت حقیقی بروز رینوسینوزیت مزمن نباشد. برخی مطالعات نشان داده اند که عفونت، که عمده ترین علت رینوسینوزیت حاد است عامل اصلی ایجاد رینوسینوزیت مزمن نمی باشد (حتی در مواردی که رشد میکروارگانیسم هایی مانند باکتری یا قارچ در ترشحات بینی و سینوس ها مشاهده شده است) این امر که کلونی باکتری یا قارچ ها علت اصلی بیماری هستند به اثبات نرسیده است.
عوامل زمینه ساز بسیاری همانند بدشکلی آناتومی حفره بینی یا سینوس ها، پاسخ ایمنی ناکافی به عفونت، عدم تحمل یا آلرژی به مواد دارویی خاص، کارکرد معیوب خروج ترشحات موجود در حفره های بینی و سینوس یا اثر زخم های ناشی از جراحی های مکرر سینوس و غیره در ابتلا به رینوسینوزیت مزمن دخیل هستند.
هر چند تشخیص بالینی رینوسینوزیت مزمن مبتنی بر وجود علائم خاص این بیماری است، برخی اقدامات تشخیصی نیز صورت می گیرد تا نه تنها علائمی که بطور بالینی یافت شده تأیید شوند بلکه شدت بیماری تعیین شده و عوامل زمینه ساز بررسی گردد.
معمولاً آندوسکوپی بینی، سی تی اسکن و در مواردی خاص تست آلرژی صورت می گیرد.
با اینحال، در مواردی که بیماری به درمان استاندارد پاسخ نمی دهد بعضی از روش های دیگر من جمله تست میکروبیولوژی، سیتولوژی، اندازه گیری تخلیه ترشحات و حتی نمونه برداری از غشای مخاط سینوس را می توان انجام داد.
هنگامی که یک عامل زمینه ساز اصلی شناسایی و درمان می شود شدت شدت سینوزیت مزمن معمولاً بهبود می یابد.
شایان ذکر است که تومور های خوش خیم و بدخیم علائمی دارند که مشابه با تشخیص سینوزیت مزمن هستند.
اگر علائم غالباً در یک طرفه باشند، نشانه هایی از خونریزی در یک سمت وجود داشته باشد، یا بیمار مشکلاتی در بینایی و نیز سردردهای شدیدی داشته باشد در آنصورت اقدامات تشخیصی بیشتری مورد نیاز است که در گام نخست آندوسکوپی دقیق و تصویربرداری با سی تی اسکن یا ام آر آی باید صورت گیرد.
رینوسینوزیت مزمن را می توان با توجه به شدت علائم در بیمار و تاثیر آن بر کیفیت زندگی بطور گام به گام درمان نمود.
بیماران مبتلا به سینوزیت مزمن خفیف، اصولاً با شستشوی بینی با آب محلول نمکی ایزوتونیک (سرم شستشو) و به دنبال آن استفاده از کورتیکوستروئید های موضعی درمان می شوند.
در موارد شدیدتر بیماری، هنگامی که شستشوی بینی و اسپری های استروئید بینی ثمربخش نیستند، بیمار می تواند درمانی طولانی مدت با دز پایین آنتی بیوتیک ها را استفاده نماید.
عود بیماریِ رینوسینوزیت در بیماران بعلت عفونت باکتریایی است و باید به کمک آنتی بیوتیک هدفمند درمان شود.
درمان سینوزیت مزمن درمانی بلند مدت است که در بعضی موارد منتهی به جراحی می گردد. با اینحال حتی پس از جراحی درمانهای دارویی مانند شستشو و استروئید های موضعی باید ادامه یابد و معاینات دوره ای بعد از جراحی ضروری میباشد.
از سکونت در اتاق هایی که بسیار گرم و خشک هستند پرهیز کنید.
از کشیدن سیگار خودداری کنید.
به اندازه کافی مایعات مصرف نمائید.
دیگر اقدامات کلی که می توان انجام داد عبارتند از:
استنشاق بخار آب 2 تا 4 مرتبه در روز کمک شایانی می نماید و البته هزینه ای ندارد و تجهیزات گران قیمتی نمی خواهد. به راحتی بنشینید و روی کاسه ای از آب داغ در حد جوش خم شوید و سر خود را با حوله ای بپوشانید تا بخار آب زیر حوله باقی بماند (هیچگاه بخار آبِ در حال جوش را استنشاق نکنید). بخار آب را باید بطور مستمر به مدت 10 دقیقه استنشاق کرد.
می توان عرق نعناع یا ترکیب معطر دیگری را به آب افزود. استفاده از دوش های طولانی مدت بخار، بخارساز ها و سونا نیز گزینه های دیگر است (ولی لطفاً حتماً صرفه جویی در مصرف آب را در نظر داشته باشید)
شستن بینی می تواند در بهبود عملکرد مخاط بینی و جلوگیری از سینوزیت مزمن بسیار سودمند باشد. محلول نمکی را می توان با استفاده از بسته های نمک های طبی در خانه تهیه نمود. شستشوی بینی را 2 تا 4 بار در روز انجام دهید.
ویژگی های اصلی شستشوی بینی مطلوب عبارتند از:

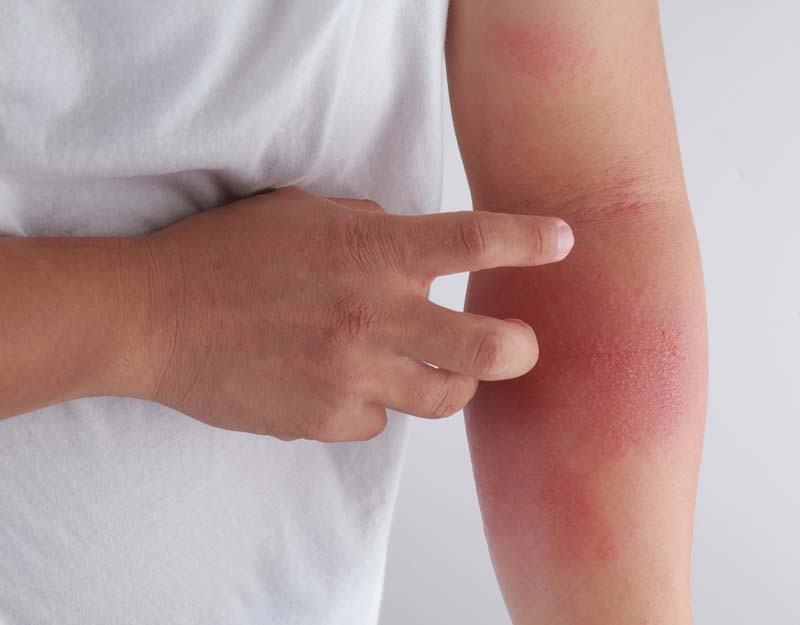
درماتیت آتوپیک (اگزمای آلرژیک) بسیار شایع است.
این عارضه درشیرخواران 3 تا 6 ماه آغاز می شود و معمولاً بیماری کودکان کم سن و سال است؛ البته ممکن است برای اولین مرتبه در هر سنی حادث شود.
این عارضه با دیگر بیماری های آتوپیک (آلرژیک) مانند آسم، حساسیت بهاره و آلرژی غذایی همراه است. هر چند این اختلالات آتوپیک (آلرژیک) در اعضای مختلف یک خانواده رخ میدهد ولی وراثت قابل پیش بینی نیست.
در حدود 80 درصد بیماران مبتلا به درماتیت آتوپیک (آلرژیک) حساسیت وابسته بهIgE مشاهده می شود و در کودکان کم سن و سالی که مبتلا به آلرژی های غذایی یا کهیر آلرژیک حاد هستند نیز ممکن است به واسطه در معرض قرار گرفتن با مواد مختلف، مثلاً تماس با لاتکس یا مصرف آنتی بیوتیک ها، مشاهده گردد.
در حدود 20 الی 40 درصد بیماران مبتلا به درماتیت آتوپیک (آلرژیک)، ژنی که عهده دار کدگذاری فیلاگرین در قشر شاخی پوست است دچار جهش ژنی شده و موجب معیوب شدن عملکرد سد محافظتی پوست می گردد. این امر، خود، با تسهیل جذب آلرژن ها از طریق پوست، میزان حساس سازی را فزونی بخشیده و منجر به التهابِ در حال پیشرفت و بیماری آلرژیکِ راه های هوایی می گردد.
ویژگی های بالینی اصلی در درماتیک آتوپیک عبارتند از خارش، خشکی و قرمزی پوست.
این علائم در اغلب مواقع با نشانه های آسیب پوست که در نتیجه خاراندن ظاهر می شوند (مانند پوسته شدن، ترشح کردن و دلمه شدن) همراه می باشند.
اگزمای دلمه دار(ترشح دار) اغلب به دلیل کنده شدن پوست در اثر خاراندن و عفونت باکتریایی ثانویه است.
تاول زدن ممکن است نشانه عفونت ویروسی تبخال یا زرد زخم باشد.
اگزمای آتوپیک در نوزادان معمولاً روی گونه ها و پوست سر آغاز می شود در حالیکه در کودکان بزرگتر روی دست و پا و در بزرگسالان اغلب در محل چینهای بدن میباشد.
با اینحال، اگزما می تواند هر یک از بخش های بدن را مبتلا سازد و گاهی اوقات آنقدر وسیع می باشد که به اریترودرمی (قرمزی منتشر) تبدیل می گردد.
پزشک باید با توجه به سابقه بیمار، آلرژی های مرتبط را حدس زده و آنها را از طریق تست پوستی پریک یا تست IgE-ImmunoCAP روی خون اثبات نماید.
هدف درمان تسکین خارش، کاهش خشکی و التهاب پوست و درمان عفونت می باشد.
اجتناب از آلرژن ها ی تشخیص داده شده و موقعیت های محیطی نامطلوب مانند مواجهه بیش از حد با مواد تحریک کننده یا تغییرات دمایی سریع، نیز حائز اهمیت است.
بسیاری از کودکان بطور طبیعی با گذشت زمان بهبود می یابند؛ لذا هر گونه عارضه ناشی از درمان که ممکن است منجر به آسیب های بلند مدت گردد باید به حداقل رسانده شود.
رویکردهای دارویی عمده عبارتند از
آموزش بیمار و مراقبین وی بخش مهمی از مدیریت بیماری محسوب می شود.
در اکثر کلینیک ها پرستاران، درمان های موضعی ارائه می دهند و مکانی برای بحث و تبادل نظر بیماران می باشند.
پذیرش کوتاه مدت در بیمارستان به منظور مراقبت پوستی تخصصی (مانند پانسمان مرطوب) می تواند بسیار سودمند واقع شده و همچنین برای مراقبین این بیماران فراغتی از مسئولیت هایشان محسوب شود.
درماتیت آتوپیک می تواند غم و اندوه قابل توجهی برای کودک و خانواده وی به بار آورد.
این بیماری اغلب موجب محرومیت کودک مبتلا و والدین او از خواب شده و آشفتگی های رفتاری را در آنها سبب می شود.
درمان کودکان با آنتی هیستامین های آرامبخش برای داشتن خواب بهتر ممکن است باعث گیجی و خواب آلوده شدن آنها در طول روز بعد گردد، لذا نمی توان ازاین درمان بطور منظم بهره جست.
از سوی دیگر، سایر کودکان خانواده ممکن است به واسطه توجه بیشتری که به فرد مبتلا می شود احساس کنند که مورد غفلت واقع شده اند.
شاید نیاز باشد که رژیم ها و محدودیت های خاصی از سوی همه اعضاء خانواده اتخاذ گردد و این امر، درماتیت آتوپیک را به یک بیماری خانوادگی تبدیل می نماید.
روکش و ملافه تختخواب و لباس ها باید بیشتر از گذشته تعویض یا شسته شوند.
استفاده از لباس های آزاد (تونیک ها) و پوشش های محافظتی ویژه، مانند قنداق های مرطوب برای نوزادان، ممکن است ضرورت یابد.
کودکان مبتلا به درماتیت آتوپیک شاید قادر نباشند در فعالیت های مدرسه شرکت جویند و بدین ترتیب ممکن است به حاشیه رانده شوند.
بزرگسالان جوان نیز ممکن است در مشاغلی که بطور مکرر با تحریک کننده ها سر و کار دارند (مانند آرایشگری مو یا کارهای تولیدی) با درماتیت دستهای خود دست به گریبان شوند.
بیماران مسن تر نیز ممکن است خشکی همراه با خارش بی امان پوست را که به آنتی هیستامین ها نیز پاسخ نمی دهد تجربه نمایند.

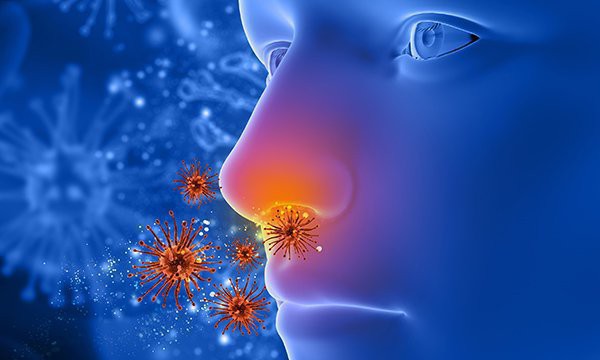
حساسیت فصلی نوعی التهاب آلرژیک بینی است که به علت گرده های گل و گیاهان بوجود می آید.
نام دیگر حساسیت فصلی در برخی متون پزشکی تب یونجه می باشد.
حساسیت فصلی در واقع التهاب راه های هوایی بینی است که در اثر آلرژی به گرده های گل و گیاهان روی می دهد.
گرده، ها هرساله در زمانی معین توسط گیاهان (درختان، چمن ها و علف های هرز) تولید شده و آزاد می شود.
گرده ها در هوا معلق می شوند و توسط باد جابجا می شوند.
بیماری که به گرده یک گیاه خاص حساس شده است ، معمولاً علائم تب یونجه (حساسیت فصلی) را هر ساله در زمان معین تجربه می کند. به همین دلیل است که حساسیت فصلی، رینیت آلرژیک فصلی نیز نامیده می شود.
بهر حال، بیمار ممکن است که به بیش از یک نوع گرده آلرژی داشته باشد یا اینکه گیاه ممکن است بیش از یک بار در سال گرده افشانی نماید و در نتیجه بیمار علائم آلرژی را بیش از یکبار در سال خواهد داشت.
در بیمارانی که به گرده آلرژی دارند، علائم مدت کوتاهی پس از استنشاق گرده ظاهر می شوند. این علائم که غالباً عطسه، آبریزش بینی، گرفتگی بینی و خارش بینی و چشم ها هستند در دوره اوج گرده افشانی شدید تر می باشند البته در بیماران مبتلا به بیماری شدید علائم می تواند با شروع گرده افشانی آغاز شده و حتی بعد از اتمام گرده افشانی تداوم یابد.
آسیبی که در نتیجه التهاب آلرژیک به غشای مخاط بینی وارد می شود می تواند موجب حساسیت به محرکهای استنشاقی مانند دود سیگار، عطر های تند، مواد شیمیایی و غیره گردد. این امر می تواند دلیل علائمی باشد که حتی پس از اتمام گرده ها در هوا همچنان تداوم دارند. بیماران مبتلا به تب یونجه (حساسیت فصلی ) ممکن است علائم خفیفی در راه های هوایی تحتانی خود نیز داشته باشند مانند سرفه یا تنگی نفس، این بیماری آلرژیک می تواند پیشرفت کرده و به آسم آلرژیک تبدیل گردد.
در تب یونجه، مکانیسم التهابی که در پاسخ به مواد آلرژی زا ایجاد می شود با پاسخ به مواد آلرژی زای دائمی (به آلرژنهایی که در فضاهای سرپوشیده وجود دارند اصطلاحا دائمی گفته میشود) یکسان است و این امر بعلت اتصال مواد آلرژی زا به آنتی بادی های IgE اختصاصی است.
البته بیماران مبتلا به آلرژی به گرده معمولاً بیشتر از عطسه و آبریزش بینی شکایت دارند در حالیکه بیمارانی که به مواد آلرژی زای دائمی حساس هستند معمولاً بیشتر به گرفتگی بینی اشاره دارند و دوره های عطسه و آبریزش بینی در آنها تنها زمانی ظاهر می شود که در معرض غلظت های بالاتری از مواد آلرژی زا قرار دارند بطور مثال هنگام تمیز کردن خانه یا هنگامی که در نزدیکی حیوانات خانگی قرار دارند.
تشخیص تب یونجه بر اساس علائم بالینی بیمار صورت می گیرد.
تست های پریک پوست و/یا شناسایی آنتی بادی های IgE خاص که علیه ماده آلرژی زا در سرم بوجود می آید برای تأیید حساسیت فرد به گرده بکار می رود.
وجود آسم در بیمارانی که به رینیت آلرژیک مبتلا هستند باید بررسی شود.
تست های خاص بیشتری همانند آکوستیک رینومتری، رینومانومتری یا تست های چالش تنها در اندکی از موارد ضروری هستند.
درمان حساسیت فصلی (تب یونجه) بر اساس اجتناب از گرده ها، درمان دارویی و ایمنی درمانی (واکسن های آلرژی) می باشد.
اجتناب از مواد آلرژی زا به معنای پرهیز از گرده های موجود در هوای استنشاقی است.
بهترین اقدام در پیشگیری از تب یونجه عبارت است از ترک منطقه مزبور در زمان گرده افشانی؛ که البته می تواند کار دشواری باشد.
درمان دارویی معمولاً برای کنترل علائم ضروری است و شامل استفاده از آنتی هیستامین ها (بصورت قرص یا مصرف از بینی) و اسپری های استروئیدی بینی می باشد.
آنتی هیستامین ها بهتر است از نسل جدیدتر یعنی غیر خواب آور باشند؛ چنین درمانی، کارآیی بیشتری را در آبریزش بینی، عطسه و خارش بینی در مقایسه با گرفتگی بینی نشان می دهد.
آنتی هیستامین های نسل اول موجب رخوت و خواب آلودگی شدیدی شده و می توانند بر کیفیت زندگی یا عملکرد بیمار در محل کار یا مدرسه بیش از خود بیماری تاثیر گذارند.
استروئید های بینی در مقایسه با آنتی هیستامین ها در باز نگه داشتن بینی موثر تر هستند و در عین حال در کنترل دیگر انواع علائم مربوط به بینی و چشم ها حداقل به اندازه آنتی هیستامین ها موثر هستند.
باز نگه داشتن بینی را می توان با دکونژستانت های بینی یا دهانی بهبود بخشید البته چنین درمانی باید تا حد امکان محدود به مدت کوتاهی باشد. زیرا چند روز پس از استفاده از دکونژستانت های بینی، امکان دارد حتی پس از پایان یافتن گرده افشانی، "عود احتقان" روی داده و بیمار برای بازماندن راه هایی هوایی بینی خود نیازمند استفاده از دکونژستانت های بینی گردد.
تب یونجه (آلرژی فصلی) تاثیری زیادی بر کیفیت زندگی و عملکرد فرد در محل کار و مدرسه دارد.
متداولترین گیاهان آلرژی زا، در زمان امتحانات مدرسه و دانشگاه یعنی در اواخر بهار و اوایل تابستان گرده افشانی می کنند و مشاهده شده است که بیماری (حتی زمانی که درمان می شود) بر نتایج امتحانات تاثیر می گذارد.
برخی از توصیه های زیر می تواند در مقابله با آلرژی تب یونجه به شما کمک کند:

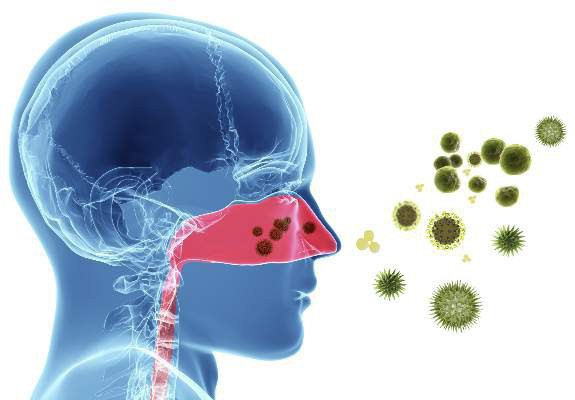
رینیت بیماری بسیار شایعی است که در نتیجه التهاب یا تحریک غشای مخاط بینی بوجود می آید.
بیماران در اغلب موارد رینیت را گرفتگی بینی توصیف می کنند در حالیکه برخی دیگر از آبریزش بینی یا عطسه بیش از حد شکایت دارند.
علاوه بر گرفتگی بینی، ترشح بیش از حد بینی و عطسه برخی بیماران از خارش بینی و علائم چشمی نیز شکایت می کنند.
متداول ترین عوامل التهاب بینی، عفونت های ویروسی و پاسخ آلرژیک به مواد آلرژی زای موجود در هوا می باشد.
پاسخ به محرک های شغلی و فیزیکی نیز می تواند علائم مشابهی را بوجود آورد هر چند نشانه های التهاب ممکن است همواره موجود نباشد.
رینیت آلرژیک در بیمارانی روی می دهد که سیستم ایمنی آنها به دلیل حساسیت به برخی مواد آلرژی زای موجود در هوا مانند گرده های گل، گرد و غبار، کپک ها و اجزای پوست بدن حیوانات یک آنتی بادی اختصاصی از نوع ایمونو گلولوبین E (IgE) تولید می کند.
بیماری اغلب در خانواده های دارای سابقه آلرژی روی می دهد که این امر به تشخیص طبی بیمارانی کمک می کند که در برخی دوره های معین از سال مبتلا به رینیت می شوند یا علائم بینی آنها در محیط دارای مواد آلرژی زا تشدید می شود.
رینیت آلرژیک بر اساس حساسیت به مواد آلرژی زا که بصورت فصلی روی می دهند (همانند گرده های گل) یا حساسیت به مواد آلرژی زایی که در تمام طول سال موجود هستند (همانند ذرات گرد و غبار خانه، مایت و اجزا بدن حیوانات) به دو دسته رینیت آلرژیک فصلی و همیشگی تقسیم می شود.
آلرژی به گرده های گل (حساسیت بهاره) همان مکانیسم التهاب را در پاسخ به مواد آلرژی زا ایجاد می کند و در واقع نتیجه اتصال ماده آلرژی زا به آنتی بادی IgE خاص می باشد، البته بیماران مبتلا به آلرژی به گرده گل معمولاَ بیشتر از عطسه و آبریزش بینی شکایت دارند در حالیکه بیماران مبتلا به آلرژی دائمی اغلب از گرفتگی شکایت می کنند و دوره های عطسه و آبریزش در آنها تنها زمانی روی می دهد که در معرض غلظت های بالاتری از مواد آلرژی زا قرار گیرند (مثلا هنگام تمیز کردن خانه یا پیرامون حیوانات خانگی).
رینیت ویروسی حداکثر تا 10 روز طول می کشد و بخشی از سرماخوردگی معمولی است.
در رینیت کوتاه مدت که 7 تا 10 روز طول می کشد اگر علائم عمومی عفونت همانند تب و کسالت غایب باشند گاهی اوقات تفکیک بین عوامل ایجاد آن آسان نخواهد بود.
در رینیت طولانی مدت، حائز اهمیت است که بین رینیت عفونی و غیر عفونی، آلرژیک و غیر آلرژیک و رینوسینوزیت مزمن تمایز قائل شویم.
ویژگی بارز رینیت غیر آلرژیکِ غیر عفونی، علائم بینی است که در معرض تحریک کننده ها، دود سیگار، تغییرات دما و رطوبت، اختلالات هورمونی، بارداری، استفاده یا سوء استفاده از دارو های معین، که رایج ترین آنها دکونژستانت های بینی هستند یا استرس هیجانی بوجود می آید.
علائم چشمی و خارش در رینیت آلرژیک متداولتر است در حالیکه سایر علائم همانند گرفتگی بینی، آبریزش بینی و عطسه می تواند بیماران مبتلا به رینیت آلرژیک و غیر آلرژیک را متاثر نماید.
در بیماران مبتلا به رینیت آلرژیک، همانند بیماران مبتلا به رینیت غیر آلرژیک، علائم اغلب پس از مواجهه با تحریک کننده ها یا تغییرات دما و رطوبت ظاهر می شوند و چنان مواجهه ای گاهی اوقات می تواند منتهی به علائمی شدید تر از علائمِ ناشی از مواجهه با مواد آلرژی زا گردد.
علائم چشمی مانند خارش، تحریک، قرمزی یا آبریزش چشم اغلب در بیماران مبتلاء به رینیت آلرژیک مشاهده می شود که این حالت التهاب ملتحمه آلرژیک نامیده می شود.
تشخیص بالینی رینیت بر اساس علائم بیمار همراه با معاینه فیزیکی صورت می گیرد.
علت رینیت (آلرژی، عفونت ها و غیره) ممکن است مشخص نباشد لذا تأیید علت رینیت ضروری میباشد.
تشخیص رینیت آلرژیک با اثبات حساسیت به ماده آلرژی زا در تست آلرژی، بویژه در تست پوستی پریک و نیز با وجود آنتی بادی IgE اختصاصی در سرم بیمار تأیید می شود.
تشخیص رینیت غیر آلرژیکِ غیر عفونی با رد کردن آلرژی و دیگر عوامل صورت می گیرد.
اگر تشخیص رینیت قطعی نباشد، پاسخ بیش از اندازه به محرک ها را می توان با یک تست تحریکی آزمایش نمود.
معاینه فیزیکی شامل رینوسکوپی قدامی یا اندوسکوپی بینی می باشد که از طریق آن پزشک قادر خواهد بود تا درون بینی را رؤیت نموده و بررسی نماید که آیا غشای مخاط بینی التهاب دارد یا خیر و یا پولیپ یا ناهنجاری های دیگری وجود دارد یا خیر؟
در برخی موارد تکنیک های پیچیده تری همانند رینومانومتری یا آکوستیک رینومتری و تست چالش با عوامل آلرژی زا می تواند ضروری باشد.
گاهی سی تی اسکن نیز برای تأیید وجود موارد مرتبط مانند سینوزیت می تواند انجام گیرد.
درمان شامل اجتناب از مواد آلرژی زا، درمان دارویی و ایمنی درمانی (واکسن یا قطره ) می باشد.
اجتناب از مواد آلرژی زا به معنای کاهش میزان مواد آلرژی زایی است که سیستم تنفسی در محیط اطراف در معرض آن قرار می گیرد؛ البته اجتناب کار آسانی نیست.
درمان دارویی معمولاً برای کنترل علائم ضروری است و شامل استفاده از آنتی هیستامین ها بصورت قرص یا داروی موضعی بینی و گلوکوکورتیکوئید های بینی (استروئید ها) می باشد.
آنتی هیستامین ها بهتر است از نسل دوم باشند یعنی خواب آور نباشند؛ چنین درمانی کارآیی بیشتری برای آبریزش بینی، عطسه و خارش بینی در مقایسه با گرفتگی بینی دارد.
استروئید های بینی در مقایسه با آنتی هیستامین ها در باز نگه داشتن بینی موثر تر هستند و در عین حال در کنترل دیگر انواع علائم مربوط به بینی و چشم ها حداقل به اندازه آنتی هیستامین ها مثمر ثمر واقع می شوند.
باز نگه داشتن بینی را می توان با دکونژستانت های بینی یا دهانی بهبود بخشید البته چنین درمانی باید تا حد امکان محدود به مدت کوتاهی باشد زیرا چند روز پس از استفاده از دکونژستانت های بینی، حتی پس از رفع مواد آلرژی زا، احتقان (پرخونی) در اثر عود مجدد احتقان می تواند روی دهد و بیمار را برای بهبود راه هایی هوایی بینی اش نیازمند استفاده طولانی مدت از دکونژستانت های بینی سازد.
رینیت ویروسی بخشی از سرماخوردگی متداول است و معمولاً 10 روز طول می کشد. علاوه بر موارد قبلی که درباره علائم بینی ذکر گردید بطور مثال گرفتگی، آبریزش بینی و عطسه، علائم دیگری نیز اغلب ظاهر می شوند مانند گلو درد، سرفه و سردرد. درمان با تب بر ها و مسکن ها می تواند علائم عمومی را بهبود بخشند.
حفظ رطوبت محیط، نوشیدن مایعات و استراحت کافی نیز توصیه می شود.
برخی بیماران به داروهای آنتی لوکوترین که معمولاً برای آسم تجویز می شوند پاسخ می دهند.
بیماران مبتلا به رینیت غیر آلرژیک غیر عفونی باید از مواجهه با محرک ها اجتناب نمایند و اگر حتی به رغم عدم مواجهه با محرک های محیطی، علائم همچنان در آنها موجود باشد می توان آنها را با استفاده از استروئید های بینی اگر علائم غالب گرفتگی باشد و یا با ایپراتروپیوم بروماید بینی (که آنتی کولینرژیک است ) در صورتیکه آبریزش بینی شکایت غالب باشد درمان نمود.
در همه انواع رینیت علائم بینی با شستشوی بینی با آب نمک بهبود قابل ملاحظه ای پیدا می کنند.
مهم است بدانیم که رینیت می تواند با دیگر بیماری های راه های هوایی فوقانی همانند رینوسینوزیت یا پولیپ بینی و یا با دیگر بیماری های راه های هوایی تحتانی همانند آسم همراه باشد. لذا پزشکی که عهده دار درمان است باید علائم چنین بیماری ها را نیز مورد بررسی قرار داده و تست های ضروری را به منظور تأیید یا رد چنین بیماری هایی انجام دهد.
کیفیت زندگی بیماران مبتلا به رینیت ممکن است تحت تاثیر قرار گیرد بعبارت دیگر علائم بیماری، خواب یا عملکرد آنها را در مدرسه یا سر کار متاثر نماید. برای اجتناب از این موضوع، مهم است بدانیم چه زمانی علائم بیشتر ظاهر می شوند (چه زمانی در سال، چه مکان هایی و یا حین انجام چه فعالیت هایی).
از تماس با مواد آلرژی زایی که مسبب بروز علائم می شوند تا حد امکان دوری جوئید.
از محیط های آکنده از دود سیگار یا محیط های دارای تغییرات ناگهانی دما اجتناب نمایید.
شستشوی بینی با آب و نمک طبی اقدام بهداشتی است که به رفع مخاط انباشته شده و مواد آلرژی زای موجود در راه های هوایی فوقانی کمک کرده و میزان تحریک و خشکی را کاهش می دهد.
هنگامی که اجتناب از مواد آلرژی زای موجود امکان پذیر نمی باشد از ماسک برای پوشاندن بینی و دهان خود استفاده کنید.
از توصیه های پزشک درباره درمان خود پیروی کنید: برخی دارو ها باید در صورت نیاز مصرف شوند در حالیکه برخی دیگر باید بصورت منظم برای مدتی طولانی مورد مصرف قرار گیرند.
اگر مجبور به هدایت ماشین آلات خطرناک یا کار با آنها هستید اطمینان حاصل کنید که داروی آنتی هیستامین غیر خواب آور برای شما تجویز شده باشد.
اگر علائم چشمی، شما را اذیت می کند می توانید از قطره های چشمی و اشک های مصنوعی یا سرم نرمال سالین استفاده نمائید و در صورتی که علائم چشمی شدید باشند با عینک چشم ها را محافظت نمایید.
در همه انواع رینیت شستشوی بینی با آب نمک سبب پیشگیری قابل ملاحظه علائم می شود.

آسم بیماری التهابی مزمن است که در نتیجه تنگ شدن راه های هوایی موجب بروز مشکلات تنفسی می گردد. بیماری آسم از زمان باستان شناخته شده است (Asthma کلمه ای یونانی به معنای نفس نفس زدن است) و تخمین زده می شود که بیش از 30 میلیون نفر در اروپا و 300 میلیون نفر در سراسردنیا مبتلاء به آسم هستند. علائم آسم شامل دوره های تکرار شونده خس خس، تنگی نفس، احساس فشار در قفسه سینه و سرفه است که در نتیجه ی عوامل مختلف آغاز می شود. در آسم آلرژیکی که رایج ترین نوع آسم است در اثر قرار گرفتن در معرض مواد آلرژی زا همانند گرده های گل، مایت موجود در غبار خانه، حیوانات خانگی و کپک ها علائم آسم نمایان می شوند. دیگر آغازگر های آسم شامل عفونت های ویروسی، ورزش، رفلکس معده به مری، برخی دارو ها (بویژه آسپرین) و عوامل روانشناختی می باشد. آسم شغلی در نتیجه مواجهه با مواد متنوعی در محل کار بوجود می آید. آسم هم کودکان و هم بزرگسالان را مبتلامی سازد و یک بیماری کاملاً جدی است. با اینحال بیماران مبتلا به آسم در صورتی که بدرستی درمان شوند می توانند زندگی عادی داشته باشند.
تشخیص آسم بر اساس علائمی همچون خس خس، تنگی نفس، دشواری در تنفس و سرفه صورت می گیرد. بیماران مبتلا به آسم علائم برگشت پذیری (راه های هوایی مسدود شده در پاسخ به اسپری های گشاد کننده مجاری هوایی سریع الاثر ، باز میشوند) و یا تحریک پذیری شدید راه های هوایی (راههای هوایی غیر مسدود پس از مواجهه با مقادیر مشخص محرک بیش از حد تنگ میشوند) را بروز می دهند.
اسپیرومتری تستی است که برای ارزیابی عملکرد ریه و تشخیص طبی آسم به کار می رود. اگر داروی گشاد کننده مجاری هوایی کوتاه اثر (مانند سالبوتامول) به بیمار داده شود و سپس اسپیرومتری بهبود واضح در عملکرد راههای هوایی را نشان دهد در آنصورت برگشت پذیری معلوم می شود و آسم تشخیص داده می شود.
در صورت نرمال بودن اسپیرومتری پایه، تست چالش با استنشاق یک عامل منقبض کننده راه های هوایی (مانند متاکولین یا هیستامین) انجام می گیرد که برای نشان دادن سطح بالاتری از تحریک پذیری راه های هوایی مفید است. اگر شواهدی دال بر افزایش تحریک پذیری راههای هوایی باشد، تشخیص طبی آسم محتمل است. تست های دیگری که به پزشک در تشخیص طبی آسم کمک می کنند تست های غیر تهاجمی هستند که در ارزیابی التهاب راه های هوایی بکار می روند (مانند اندازه گیری اکسید نیتریک بازدم یابررسی خلط بیمار).
هدف از درمان آسم تحت کنترل در آوردن آسم (من جمله علائم در طول روز یا شب، محدودیت فعالیت ها، نیاز به درمان با داروی سریع الاثر، عملکرد ریه) و جلوگیری از تشدید آسم (حمله شدید آسمی) و کاهش افت در عملکرد ریه می باشد.
هر یک از بیماران باید مورد ارزیابی قرار گیرند تا سطح آسم آنها کنترل شود.
در صورتی که آسم توسط داروهای تجویز شده اولیه کنترل نشود درمان می تواند وارد مرحله بالاتر شود.
بطور کلی، بیماران باید از عواملی که موجب علائم آسم می شود (بطور مثال سیگار کشیدن، مواد آلرژی زای موجود در هوا، دارو ها، مواد غذایی و افزودنی ها) اجتناب نمایند.
دارو های گشاد کننده سریع الاثر راههای هوایی که به آنها داروهای نجات بخش نیز گفته میشود باید برای رفع سریع علائم مورد استفاده قرار گیرند.
استفاده فزاینده دارو های نجات بخش نشان می دهد که آسم بخوبی کنترل نشده است و بازبینی درمان مورد نیاز است.
بسیاری از بیماران، برای کنترل علائم و جلوگیری از حمله ها نیازمند دارو های پیشگیری کننده روزانه هستند.
این دارو ها عبارتند از:
گلوکو کورتیکو استروئید های استنشاقی (ICS) مؤثرترین دارو های کنترل کننده می باشند که در حال حاضر موجود هستند.
آنتاگونیست های گیرنده لکوترین به اندازه دوزهای پایین کورتیواستروئید استنشاقی موثر نیستند ولی برای بیماران آسمی دارای رینیت مفید می باشند.
هنگامی که کورتیکواستروئید استنشاقی با دوز پایین برای کنترل آسم کافی نمی باشد، ترکیب کورتیکواشتروئید استنشاقی و آگونیست بتا 2 طولانی اثر (LABA) گزینه مورد ترجیح است.
استفاده از آگونیست بتا 2 طولانی اثر به تنهایی توصیه نمی شود.
اومالیزوماب آنتی IgE در بیماران دارای آسم شدید آلرژیک که به رغم درمان با کورتیکواستروئید استنشاقی دوز بالا همچنان علائم در آنها باقی می ماند توصیه می شود.
گلوکو کورتیکو استروئید های خوراکی برای آسم های کنترل نشده شدید می تواند ضروری باشد. این دارو ها در درمان حمله حاد آسم حائز اهمیت می باشند.
نظارت مداوم برای حفظ کنترل آسم و/ یا تعدیل درمان ضروری است.
پس از حمله حاد آسم ویزیت پیگیری باید ظرف یک ماه صورت گیرد.
از نقطه نظر بیمار، پیشگیری از آسم اغلب در اوایل زندگی آغاز می شود.
آلرژی در کودکی، اغلب بصورت درگیری ارگانهای مختلف دیده میشود: پوست (درماتیت آتوپیک)، بینی و چشم ها (رینیت آلرژی و ورم ملتحمه) و راه های هوایی (آسم).
مقابله با گرفتاری ارگانهای مختلف دشوار است و اگر بخوبی مدیریت نشود منجر به غیبت طولانی مدت کودک از مدرسه می شود.
داشتن دستورالعمل مقابله با شرایط فوری درمدرسه می تواند به باقی ماندن کودک در مدرسه کمک کند و پتانسیل یادگیری آنها را به حداکثر برساند.
کودکان و نوجوانان اغلب مجبور به اجتناب از مواد آلرژی زای موجود در غذا و هوا ورعایت دستورالعمل فوری آسم هستند و به این ترتیب میتوانند میزان دوره های غیبت از مدرسه را کاهش دهند.
در اکثر بزرگسالان که مبتلا به آسم خفیف تا متوسط هستند بیماری را می توان با داروهای ایمن و موثر بخوبی کنترل نمود.
برای بیماران مبتلا به نوع شدید بیماری بعلت محدودیت های زندگی روزانه در اثر تنگی نفس و علائم دیگر و همچنین عوارض جانبی کورتیکو ستروئید ها که گاهی اوقات برای کنترل علائم مورد نیاز است پیشگیری از علائم ممکن است دشوار باشد.
از نقطه نظر پزشک (پزشک عمومی، متخصص آلرژی، ریه یا پزشک متخصص اطفال یا داخلی)، مقابله با آسم مستلزم آموزش مداوم بیماران درباره مدیریت روزانه بیماری شان می باشد بعبارت دیگر شناسایی و اجتناب از عوامل آغازگر، انطباق درمان با برنامه های عملی شخصی به صورت مکتوب و ارزیابی منظم عملکرد تنفسی
از نقطه نظر پژوهشگران مقابله با آسم مستلزم بررسی و تحقیق گذرگاه های منتهی به پیشگیری بیماری (که فایده هیچ یک از آنها تا کنون اثبات نشده است) در خانواده های در معرض خطر و بررسی پاتوفیزیولوژی بیماری به منظور شناسایی اهداف بالقوه برای درمان های آینده می باشد.
از نقطه نظر جامعه، مقابله با آسم کاری گروهی بین شبکه های عظیم متشکل از بیماران، پزشکان و محققین به منظور توسعه درمان ها و راهکارهایی برای درمان و پیشگیری از آسم می باشد.

آلرژی اختلالی است که در نتیجه واکنش غیرعادی به ماده ای بی خطر به نام ماده آلرژی زا (Allergen) ایجاد می شود. واژه "ماده آلرژی زا" (Allergen) به معنای ماده ای است که می تواند تولید آلرژی نماید. افرادی که آلرژی ندارند می توانند بدون مشکل با مواد آلرژی زا مواجه شده و آنها را تحمل نمایند. بطور نمونه، افراد بسیاری براحتی تماس با گربه ها را تحمل می کنند ولی هنگامی که فرد به گربه آلرژی داشته باشد شروع به عطسه کردن می کند یا مبتلا به آبریزش یا خارش بینی می شود.
این واکنش آلرژیکی به واسطه "خطای" سیستم ایمنی روی می دهد. سیستم ایمنی مسئول نظارت بر عملکرد صحیح بدن است و بسان نیرو های امنیتی یک دولت (مثلاً نیروهای پلیس، گمرک، نظامی یا آتش نشانی) عمل می کند. سیستم ایمنی ما را در برابر تهاجم عوامل خارجی زیان آور (همانند باکتری ها یا ویروس ها) که می توانند سبب عفونت شوند و یا در برابر سلولهای بدن خودمان که ممکن است برای ما تهدیدآور شوند (همانند سلولهای تومور) محافظت می نماید. سیستم ایمنی همچنین باید اجازه ورود مواد مفید همانند مواد مغذی را که با مصرف مواد غذایی بدست می آید به بدن بدهد. هنگام ایجاد آلرژی، یک واکنش التهابی موضعی یا علائمی فراگیر علیه ماده آلرژی زا بوجود می آید در حالیکه باید آن آلرژن توسط سیستم ایمنی تحمل میشد و این عدم تحمل باعث ایجاد علایم میشود.
دو نوع عمده واکنش آلرژیک وجود دارد:
این نوع همان چیزی است که ما اغلب آن را آلرژی می نامیم و از طریق یک آنتی بادی به نام ایمونوگلوبولینE (lgE) عمل می نماید. این نوع آلرژی به سرعت یعنی در کمتر از 30 الی 60 دقیقه روی می دهد. این مکانیسم به اختلالاتی همانند التهاب مخاط بینی یا آلرژی غذایی مربوط است. در این حالت، تست های پوستی تشخیص آلرژی بصورت تست پریک انجام می شود و نتیجه تست ظرف 10 الی 15 دقیقه خوانده میشود.
این واکنش که از طریق برخی سلولها (سلولهای T) صورت می گیرد پس از چندین ساعت، معمولا 24 الی 48 ساعت ظاهر می شود. این مکانیسم به اختلالاتی همانند اگزمای تماسی (التهاب جلدی تماسی آلرژیک) مربوط می باشد. در نوع اخیر، تست های پوستیِ تشخیص طبی آلرژی معمولاً بصورت تست پچ (تست های اپی کوتانس) صورت می گیرد و پس از 2 الی 4 روز خوانده می شود.
مفهوم دیگری که رابطه نزدیکی با آلرژی دارد آتوپی است. آتوپی تمایلی است که در فرد وجود دارد و باعث ایجاد بیماری های آلرژیکی همانند آسم، التهاب بینی یا ورم جلدی آتوپیک (اگزما) میشود. بطور مثال، کودک مبتلا به آسم که حساسیت به مایت دارد ،کودکی آتوپیک است و در صورتی که پدر وی نیز مبتلا به آسم آلرژیکی باشد می توان گفت که این کودک دارای سابقه خانوادگی آتوپی است. آتوپی گرایشی ارثی به آلرژی است که در برخی خانواده ها مشاهده می شود.
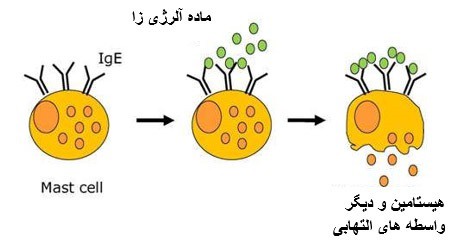
در واکنش آلرژیک، عناصر زیر مشارکت دارند:
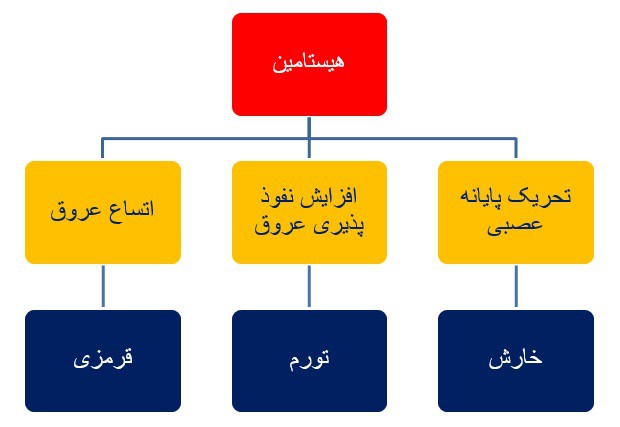
واکنش آلرژیک در دو مرحله صورت می گیرد:


سرگیجه عبارت از اختلال در ادراک فضایی و تعادل می باشد. این عارضه می تواند در اثر افت فشار خون که در صورت بیش از حد بودن شوک نامیده می شود ظاهر شود.
عارضه سرگیجه در اثر اختلالات آلرژیکی همانند آنافیلاکسی بوجود می آید.
یکی از عوامل سردرد، در میان بسیاری عوامل دیگر، گرفتگی بینی یا انسداد ترشح مخاطی در سینوس هاست که حفره هایی درون استخوان سر هستند.
سردرد در اثر اختلالات آلرژیکی همانند التهاب بینی، تب یونجه، رینوسینوزیت و آنافیلاکسی ایجاد می شود.

درد شکم که اغلب همراه با استفراغ یا اسهال است زمانی عارض می شود که دستگاه گوارش بدرستی کار نمی کند. زمانی که درد شکم بصورت قولنجی (یعنی همراه با گاز معده) است به واسطه حرکات تشدید شده روده ها برای خارج ساختن هر چه زودتر محتوای معده، درد عارض می شود.
این حالت در اختلالات آلرژیکی همانند آلرژی به مواد غذایی، آنژیوادم ارثی و آنافیلاکسی دیده می شود.
اسهال تخلیه مدفوع بصورت مایع یا شل است که در نتیجه عدم هضم غذا یا عبور سریع آن از روده ها صورت می گیرد تا آنچه بدن نمی پذیرد بسرعت از بدن خارج شود.
عارضه اسهال در نتیجه اختلالات آلرژیکی مانند آلرژی به مواد غذایی و آنافیلاکسی ایجاد می شود.
حس درد یا ناراحتی هنگام بلعیدن یا حس گیر کردن غذا زمانی عارض می شود که غذا از درون مری که در نتیجه نفوذ سلولهای التهابی تنگ و سفت شده است عبور می کند.
عارضه دشواری در بلع ناشی از اختلالات آلرژیکی همانند ازوفاژیت ائوزینوفیلیک می باشد.
این عارضه، ناراحتی در قسمت فوقانی معده است که با میل غیر ارادی به استفراغ همراه بوده و معمولاً قبل از استفراغ پیش می آید. تهوع مکانیسمی دفاعی برای رهایی از محتوای معده است که برای ارگان ما مضر شناخته شده.
تهوع در اختلالات آلرژیکی همانند آلرژی به مواد غذایی و آنافیلاکسی روی می دهد.
استفراغ دفع غیر ارادی و پرقدرت محتوای معده از طریق دهان و گاهی اوقات بینی است که به منظور خلاص شدن از محتوای معده که مضر شناخته شده صورت می گیرد.
استفراغ در اختلالات آلرژیکی همانند آلرژی به مواد غذایی و آنافیلاکسی مشاهده می شود.
هنگامیکه در اثر کارکرد بد دریچه مری به معده، محتوای اسیدی معده رو به عقب به سوی مری بر می گردد ممکن است حس سوزش در زیر استخوان جناق سینه ایجاد شود.
این عارضه نیز در اختلالات آلرژیکی همانند ازوفاژیت ائوزینوفیلیک مشاهده می شود.

خارش پوست احساس یا واکنشی برای خاراندن پوست است که در پی مواجهه با تحریک گیرنده های پوست روی می دهد. این عارضه هشداری است مبنی بر اینکه چیزی درست کار نمی کند.
خارش پوست در نتیجه اختلالات آلرژیکی همانند درماتیت آتوپیک، درماتیت تماسی، کهیر و آنافیلاکسی بوجود می آید.
علائم فوق زمانی ظاهر می شود که عروق خونی در اثر محرک های مضر گشاد می شوند، یا لایه چرب محافظ پوست ضعیف می شود و یا چرخه عادی تجدید پوست دچار اختلال می گردد.
چنین علائمی را می توان در اختلالات آلرژیکی همانند درماتیت آتوپیک یا درماتیت تماسی مشاهده کرد.
این عارضه به موجب عبور مایع از عروق خونی به لایه های عمیق تر پوست روی می دهد و در اختلالات آلرژیکی همانند کهیر، آنژیوادم ارثی و آنافیلاکسی شایع است.
تورم صورت در اثر عبور مایع از عروق خونی به درون پوست در نتیجه واکنشی موضعی یا فراگیر ایجاد می شود.
این عارضه در اختلالات آلرژیکی همانند کهیر، آنافیلاکسی و آنژیوادم ارثی بوجود می آید.
کهیر در واقع بوجود آمدن برجستگی های قرمز کمرنگ بر روی پوست می باشد که بسیار خارش دارند. این عارضه در نتیجه عبور مایع از عروق خونی به لایه های سطحی پوست ایجاد می شود و در اختلالات آلرژیکی همانند کهیر و آنافیلاکسی شایع است.


خونی که از چشم ها می آید و به سوی قلب می رود از عروق موجود در بینی عبور می کند. حال اگر این عروق به علت التهاب مخاط بینی تنگ شوند تیرگی دور چشم عارض می شود.
این عارضه در اثر اختلالات آلرژیکی همچون التهاب بینی، تب یونجه، التهاب ملتحمه و آنافیلاکسی بوجود می آید.
در اثر نفوذ سلول های آلرژی در مخاط بینی خارش چشم بوجود می آید. خارش چشم هشدار می دهد که مشکلی در چشمان ما وجود دارد.
این عارضه در نتیجه اختلالات آلرژیک همانند التهاب ملتحمه و آنافیلاکسی ظاهر می شود.
در اثر انبساط و گشادگی عروق چشم در پیرامون مردمک چشم، قرمزی چشم ظاهر می شود.
در اختلالات آلرژیکی همانند التهاب ملتحمه و آنافیلاکسی عارضه قرمزی چشم بوجود می آید.
تورم پلک های چشم در اثر عبور مایع از عروق خونی به درون پوست در نتیجه یک احتقان موضعی یا واکنشی فراگیر ایجاد می شود.
این عارضه در اختلالات آلرژیکی همانند ورم غشاء مخاط بینی، تب یونجه، ورم ملتحمه، آنافیلاکسی و آنژیوادم ارثی بوجود می آید.
ترشح اشک کمک می کند که چشم ها از مواد خارجی پاک شوند و در عین حال برخی ترکیبات موجود در اشک مواد خارجی را خنثی می سازد.
عارضه آبریزش چشم در اختلالات آلرژیکی همانند التهاب ملتحمه و آنافیلاکسی شایع است.
